پوست بزرگترین اندام بدن است و به عنوان یک سد محافظ در برابر آسیب عمل می کند و دارای خواص انعطاف پذیر و در عین حال سفت و محکم است که توسط انواع مولکول های بیان شده در هر سلول پوست کنترل می شود. این مولکول ها امکان ارتباط مناسب بین سلول های ما را فراهم می کند. با این حال، این ویژگیهای مولکولی در بسیاری از بیماریهای پوستی ارثی دچار اختلال می شود و یک طیف وسیع از ناهنجاریهای پوستی که به جهشهای ژنتیکی نسبت داده میشوند را ایجاد می کند.
پوست از انواع مختلفی از سلولها تشکیل شده است که مولکولهای خاصی را بیان میکنند و دارای خواص متفاوتی هستند که تعاملات پیچیده و ارتباطات بین سلولی ضروری برای حفظ یکپارچگی ساختاری پوست را تسهیل میکنند. نکته مهم این است که یک جهش واحد در یکی از این مولکول ها می تواند کل سازمان و عملکرد این شبکه های ضروری پوست را مختل کند و منجر به جدایی سلولی، تاول زدن و سایر فنوتیپ های قابل توجه مشاهده شده در بیماری های پوستی ارثی شود.
در طول چند دهه گذشته، اساس ژنتیکی بسیاری از بیماری های ژنتیکی پوست با استفاده از تکنیک های ژنتیک کلاسیک روشن شده است. این تکنیک ها در تعریف اساس ژنتیکی اختلالات پوستی ژنتیکی مفید بوده اند. یافتههای این مطالعات، طبقههای زیادی از مولکولها و فعل و انفعالات ژنتیکی و مولکولی ضروری را که به پوست خواص سفت و در عین حال انعطافپذیر آن میبخشد، روشن کرده است.
با ظهور پروژه ژنوم انسان، تکنیک های توالی یابی نسل بعدی و همچنین چندین روش دیگر که اخیراً توسعه یافته اند، پیشرفت فوق العاده ای در تشریح معماری ژنتیکی بیماری های پوستی پیچیده و ژنتیکی حاصل شده است.
آیا بیماریهای پوستی ژنتیکی هستند؟
اختلالات پوستی به دلایل مختلفی ایجاد می شود، اما ژنتیک ممکن است نقش مهمی در ظاهر اختلالات خاص داشته باشد. در حالی که علل برخی از بیماریها پوستی پیچیدهتر از سایرین است، بیماریهای جدی پوستی مانند ملانوما با ژنتیک ارتباط تایید شدهای دارند. درست مانند سایر تخصص های پزشکی، پوست نیز با بیماری های ارثی سروکار دارد. این اختلالات پوستی که به عنوان اختلالات ژنتیکی نیز شناخته می شوند، مشکلاتی هستند که از نسلی به نسل دیگر منتقل می شوند. به عبارت دیگر، احتمال ابتلای فرزند فردی که یکی از این شرایط را دارد نیز بیشتر است.
برای حفظ سلامت پوست خود، به شدت توصیه می کنیم که پوست خود را به طور منظم تحت نظر داشته باشید، به خصوص اگر خانواده شما سابقه هر گونه ناهنجاری پوستی مشکوک داشته باشد.
انواع بیماریهای پوستی با منشاء ژنتیکی
اینکه آیا ژنتیک در وضعیت پوست شما نقش دارد یا نه، تا حد زیادی به خود بیماری بستگی دارد. به عنوان مثال، سندرم لایه برداری پوست (PSS) بسیار نادر است، اما به طور قطعی ژنتیکی است. با این حال، علت سایر بیماری های پوستی رایج مانند روزاسه ممکن است از عوامل محیطی مختلف، برخی داروها، مصرف مواد غذایی خاص – و به طور بالقوه، ژنتیک ناشی شود. به طور کلی از تاریخچه پوست خانواده خود آگاه باشید و در صورت مشاهده هرگونه تغییر یا ناهنجاری، آن را با یک متخصص پوست و متخصص ژنتیک در میان بگذارید.
ایکتیوز (Ichthyosis)
گروهی از اختلالات پوستی ارثی است که با خشکی، پوسته پوسته شدن و ضخیم شدن پوست مشخص می شود. این بیماری در اثر جهش در یک یا چند ژن ایجاد می شود که رشد و ریزش پوست را تنظیم می کند. شدت ایکتیوز می تواند بسیار متفاوت باشد، از پوسته پوسته شدن خفیف تا پوسته پوسته شدن شدید و ضخیم شدن پوست که می تواند در حرکت اختلال ایجاد کند و منجر به عوارض جدی شود. ایکتیوز را می توان بر اساس ویژگی های بالینی و ژنتیکی به انواع مختلفی طبقه بندی کرد. شایع ترین انواع آن عبارتند از ایکتیوز ولگاریس، ایکتیوز وابسته به X و ایکتیوز مادرزادی اتوزومال مغلوب (ARCI).
ایکتیوز ولگاریس : خفیف ترین شکل ایکتیوز است که با پوسته های ریز، سفید یا خاکستری مشخص می شود که عمدتاً در اندام ها، شکم و پشت ظاهر می شوند. علت آن جهش در ژن فیلاگرین است که نقش مهمی در تشکیل سد پوستی دارد.
ایکتیوز مرتبط با کروموزوم X : شکل شدیدتری از ایکتیوز است که تقریباً به طور انحصاری مردان را تحت تأثیر قرار می دهد. این بیماری در اثر جهش در ژن استروئید سولفاتاز (STS) ایجاد می شود که منجر به کمبود آنزیم STS و در نتیجه تجمع سولفات کلسترول در پوست می شود.
ایکتیوز مادرزادی اتوزومال مغلوب (ARCI) : گروهی از ایکتیوزهای نادر و شدید است که می تواند در اثر جهش در چندین ژن از TGM1، ABCA12، NIPAL4 و ALOX12B ایجاد شود. این نوع ایکتیوز می تواند باعث عوارض و مرگ و میر قابل توجهی شود، مانند عفونت، کم آبی، و اختلال در رشد و نمو.
اساس ژنتیکی ایکتیوز در چند دهه گذشته به طور گسترده مورد مطالعه قرار گرفته است که منجر به شناسایی ژن های بسیاری شده است که در رشد و عملکرد پوست نقش دارند. آزمایش ژنتیکی می تواند در تایید تشخیص ایکتیوز، شناسایی جهش ژنتیکی خاص مسئول این بیماری، و ارائه اطلاعات در مورد الگوهای وراثت و خطر برای فرزندان آینده مفید باشد.
درمان ایکتیوز عمدتاً حمایتی است و هدف آن از بین بردن علائمی مانند خارش و خشکی است. کرم ها و پمادهای موضعی حاوی نرم کننده ها، اوره یا اسیدهای آلفا هیدروکسی می توانند به نرم و مرطوب شدن پوست کمک کنند. در موارد شدیدتر، رتینوئیدهای سیستمیک مانند آسیترتین یا ایزوترتینوئین ممکن است استفاده شود، اگرچه این داروها می توانند عوارض جانبی قابل توجهی داشته باشند و نیاز به نظارت دقیق دارند
اگزما (Eczema)
اگزما، همچنین به عنوان درماتیت آتوپیک شناخته می شود، یک اختلال التهابی مزمن پوستی است که میلیون ها نفر را در سراسر جهان تحت تاثیر قرار می دهد. مشخصه آن پوست خشک، خارش دار و ملتهب است که می تواند منجر به ناراحتی قابل توجه و کاهش کیفیت زندگی شود. اگزما یک اختلال پیچیده است که هم عوامل ژنتیکی و هم عوامل محیطی در ایجاد آن نقش دارند.
اساس ژنتیکی اگزما به طور گسترده مورد مطالعه قرار گرفته است که منجر به شناسایی چندین ژن شده است که در ایجاد آن نقش دارند. یکی از شناختهشدهترین ژنهای مرتبط با اگزما، فیلاگرین است که پروتئینی را رمزگذاری میکند که نقش مهمی در تشکیل سد پوستی دارد. جهش در ژن فیلاگرین با افزایش خطر ابتلا به اگزما و همچنین سایر شرایط آلرژیک مانند آسم و تب یونجه مرتبط است. سایر ژنهایی که با اگزما مرتبط هستند شامل ژنهای دخیل در سیستم ایمنی مانند ژنهای کدکننده گیرنده اینترلوکین (IL)-4، IL-13 و لنفوپویتین استرومایی تیموس (TSLP) هستند. این ژن ها در تنظیم پاسخ التهابی در پوست نقش دارند و در صورت عدم تنظیم می توانند به ایجاد اگزما کمک کنند.
علاوه بر عوامل ژنتیکی، عوامل محیطی مانند آلرژن ها، محرک ها و عفونت ها نیز می توانند در ایجاد اگزما نقش داشته باشند. قرار گرفتن در معرض آلرژنها مانند کنههای گرد و غبار، گرده گل و موی حیوانات خانگی میتواند باعث ایجاد پاسخ ایمنی در پوست شود که منجر به التهاب و ایجاد اگزما میشود. محرک هایی مانند صابون ها، مواد شوینده و حلال ها نیز می توانند به سد پوستی آسیب برسانند و منجر به ایجاد اگزما شوند.
درمان اگزما معمولاً شامل ترکیبی از اقدامات برای رسیدگی به عوامل ژنتیکی و محیطی است. کورتیکواستروئیدهای موضعی و تنظیم کننده های ایمنی مانند تاکرولیموس و پیمکرولیموس می توانند به کاهش التهاب و تسکین علائم کمک کنند. مرطوب کننده ها و نرم کننده ها می توانند به آبرسانی پوست و بهبود عملکرد مانع آن کمک کنند. در موارد شدیدتر، ممکن است به داروهای سیستمیک مانند کورتیکواستروئیدهای خوراکی یا سرکوب کننده های ایمنی نیاز باشد.
سندرم اهلرز دانلوس (EDS)
سندرم اهلرز دانلوس گروهی از اختلالات بافت همبند ارثی است که بر پوست، مفاصل و عروق خونی تأثیر می گذارد. علت آن جهش در ژن هایی است که پروتئین های دخیل در ساختار و عملکرد بافت همبند را کد می کنند. شدت و ویژگی های بالینی سندرم اهلرز دانلوس بسته به نوع خاص و جهش ژنتیکی زمینه ای می تواند بسیار متفاوت باشد.
13 نوع شناخته شده سندرم اهلرز دانلوس وجود دارد که هر کدام ویژگی های بالینی و علل ژنتیکی مشخصی دارند. رایج ترین انواع سندرم اهلرز دانلوس عبارتند از EDS هایپرموبایل (hEDS) و EDS کلاسیک (cEDS).
سندرم اهلرز دانلوس (EDS) هایپرموبیل با حرکت بیش از حد مفاصل، پوست نرم و مخملی در لمس، و تمایل به ایجاد کبودی و اسکار به راحتی مشخص می شود. این بیماری در اثر جهش در ژنهایی ایجاد میشود که پروتئینهای دخیل در ساختار و عملکرد کلاژن را رمزگذاری میکنند که جزء اصلی بافت همبند است.
سندرم اهلرز دانلوس (EDS) کلاسیک با پوست نازک و شکننده، کبودی آسان و بیش حرکتی مفاصل مشخص می شود. این به دلیل جهش در ژن هایی است که پروتئین های دخیل در تشکیل کلاژن را کد می کنند. انواع دیگر سندرم اهلرز دانلوس شامل سندرم اهلرز دانلوس عروقی است که با پوست نازک، شفاف و عروق خونی شکننده مشخص می شود و در اثر جهش در ژن COL3A1 ایجاد می شود. و نوع dermatosparaxis که با پوست بسیار شکننده مشخص می شود و در اثر جهش در ژن ADAMTS2 ایجاد می شود.
آزمایش ژنتیکی در تایید تشخیص سندرم اهلرز دانلوس، شناسایی نوع خاص و جهش ژنتیکی زمینه ای و ارائه اطلاعات در مورد الگوهای وراثت و خطر برای فرزندان آینده مفید باشد. مدیریت سندرم اهلرز دانلوس معمولا شامل یک رویکرد چند رشته ای، با تمرکز بر درمان علامتی و اقدامات پیشگیرانه و مهم تر از همه آزمایشات ژنتیکی است.
به عنوان مثال، در hEDS، فیزیوتراپی می تواند به تقویت عضلات اطراف مفاصل برای جلوگیری از آسیب و کاهش درد کمک کند. در cEDS، استفاده از بالشتک محافظ و اجتناب از فعالیت هایی که فشار بیش از حد بر مفاصل وارد می کند می تواند به جلوگیری از دررفتگی و آسیب های دیگر کمک کند. برای EDS عروقی، نظارت منظم بر رگهای خونی و فشار خون، و همچنین اقدامات پیشگیرانه مانند اجتناب از برخی فعالیتها، میتواند به جلوگیری از عوارض تهدیدکننده حیات مانند پارگی شریان کمک کند.
بیماری پروانه ای (Epidermolysis bullosa)
بیماری ژنتیکی پوست پروانه ای (Epidermolysis bullosa) گروهی از اختلالات ژنتیکی نادر است که با شکنندگی پوست و تاول زدن مشخص می شود. این به دلیل جهش در ژن هایی است که پروتئین های دخیل در ساختار و عملکرد پوست را رمزگذاری می کنند. بیماری پروانه ای(EB) می تواند از شدت خفیف تا تهدید کننده زندگی متغیر باشد و می تواند اندام ها و سیستم های مختلف بدن را تحت تاثیر قرار دهد. چهار نوع اصلی بیماری پروانه ای(EB) وجود دارد: سندرم سیمپلکس، جانکشنال، دیستروفیک و کیندلر. هر نوع به دلیل جهش در ژن های مختلف ایجاد می شود و لایه های مختلف پوست را تحت تاثیر قرار می دهد.
بیماری پروانه ای Simplex رایج ترین نوع است و به دلیل جهش در ژن هایی که کراتین را کد می کنند، پروتئینی که به تشکیل لایه بیرونی پوست کمک می کند، ایجاد می شود. بر اساس ژن خاص تحت تأثیر و شدت علائم، می توان آن را به چندین زیرگروه تقسیم کرد.
بیماری پروانه ای اتصالی در اثر جهش در ژنهایی ایجاد میشود که پروتئینهای دخیل در تشکیل محل اتصال بین لایههای بیرونی و داخلی پوست را کد میکنند. این نوع معمولاً شدیدتر از نوع سیمپلکس است و می تواند سایر اندام ها و سیستم های بدن را تحت تأثیر قرار دهد.
بیماری پروانه ای (Epidermolysis bullosa) دیستروفیک به دلیل جهش در ژن هایی ایجاد می شود که پروتئین های دخیل در تشکیل کلاژن را رمزگذاری می کنند، که جزء اصلی بافت همبند پوست است. این نوع می تواند باعث ایجاد اسکار قابل توجهی شود و می تواند سایر اندام ها و سیستم های بدن را تحت تأثیر قرار دهد.
سندرم کیندلر یک نوع نادر از بیماری پروانه ای (Epidermolysis bullosa) است که در اثر جهش در ژن FERMT1 ایجاد می شود. چندین لایه پوست را تحت تأثیر قرار می دهد و می تواند باعث ایجاد تاول، حساسیت به نور و سایر علائم شود.
تشخیص بیماری پروانه ای (Epidermolysis bullosa) معمولاً بر اساس علائم بالینی انجام می شود و با آزمایش ژنتیک تأیید می شود. مدیریت بیماری پروانه ای (Epidermolysis bullosa) شامل یک رویکرد چند رشته ای، با تمرکز بر پیشگیری و درمان آسیب پوست، رسیدگی به عوارض در سایر اندام ها و سیستم ها، و ارائه حمایت روانی و اجتماعی است.
درمان بیماری پروانه ای (Epidermolysis bullosa) معمولاً شامل مراقبت از زخم، مانند استفاده از پانسمان های محافظ و جلوگیری از آسیب به پوست است. مدیریت درد، حمایت تغذیه ای و نظارت بر عوارضی مانند عفونت و سرطان پوست نیز مهم هستند. در برخی موارد ژن درمانی، سلول درمانی و سایر درمان های ژنتیکی اگر در دسترس باشند مفید واقع می شوند.
پسوریازیس
پسوریازیس یک بیماری التهابی مزمن پوستی است که تقریباً 2 تا 3 درصد از جمعیت جهان را تحت تأثیر قرار می دهد. این به دلیل تعامل پیچیده عوامل ژنتیکی و محیطی با یک جزء ژنتیکی قوی ایجاد می شود. پسوریازیس یک اختلال چند ژنی است، به این معنی که در اثر همکاری چندین ژن ایجاد می شود. چندین مکان ژنتیکی با افزایش خطر ابتلا به پسوریازیس، از جمله ژنهای دخیل در سیستم ایمنی و رشد پوست، شناسایی شدهاند.
ثابتشدهترین عامل خطر ژنتیکی برای بیماری ژنتیکی پوستی پسوریازیس، تغییر در ژن HLA-C است که پروتئینی را که در شناسایی آنتیژنهای خارجی توسط سیستم ایمنی نقش دارد، کد میکند. آلل خاص HLA-C مرتبط با پسوریازیس HLA-C*06:02 است که تقریباً در 50٪ افراد مبتلا به پسوریازیس یافت می شود اما فقط 10٪ از جمعیت عمومی را درگیر می کند. ژنهای دیگری که با افزایش خطر ابتلا به پسوریازیس مرتبط بودهاند عبارتند از ژنهای دخیل در تولید و سیگنالدهی سیتوکینها، که مولکولهای دخیل در پاسخ ایمنی هستند، و ژنهایی که در توسعه و حفظ عملکرد مانع پوست نقش دارند.
آزمایش ژنتیک به طور معمول برای تشخیص پسوریازیس استفاده نمی شود، زیرا معمولاً ویژگی های بالینی برای تشخیص کافی است. با این حال، آزمایش ژنتیک ممکن است در مواردی که تشخیص نامشخص است یا در زمینه مشاوره ژنتیک برای افراد مبتلا و خانوادههایشان مفید باشد.
از نظر درمان، شناسایی عوامل خطر ژنتیکی پسوریازیس پیامدهای زیادی برای انتخاب روشهای درمانی دارد. به عنوان مثال، افراد دارای آلل HLA-C*06:02 ممکن است به درمان هایی که سیستم ایمنی را هدف قرار می دهند، مانند عوامل بیولوژیکی که سیگنال دهی سیتوکین را مسدود می کنند، پاسخ دهند. علاوه بر این، تحقیقات مداوم در زمینه ژنتیک پسوریازیس ممکن است منجر به توسعه درمانهای هدفمند جدید شود که متناسب با مشخصات ژنتیکی خاص فرد است.
گزودرما پیگمنتوزوم (XP)
گزودرما پیگمنتوزوم (XP) یک اختلال ژنتیکی پوستی نادر است که با حساسیت شدید به اشعه ماوراء بنفش (UV) نور خورشید و افزایش خطر ابتلا به سرطان پوست مشخص می شود. این بیماری در اثر جهش در ژن های دخیل در ترمیم آسیب DNA ناشی از اشعه ماوراء بنفش ایجاد می شود. گزودرما پیگمنتوزوم (XP) یک اختلال ژنتیکی پوستی اتوزومال مغلوب است، به این معنی که یک فرد باید دو نسخه جهش یافته از یک ژن، یکی از هر یک از والدین را برای ایجاد این بیماری به ارث ببرد. هشت ژن شناخته شده در گزودرما پیگمنتوزوم (XP) وجود دارد که XPA تا XPG نامیده می شود.
جهش در هر یک از این ژن ها می تواند منجر به ترمیم DNA معیوب و افزایش حساسیت به آسیب DNA ناشی از اشعه UV شود. به طور خاص، ترمیم نوع خاصی از آسیب DNA به نام دایمرهای پیریمیدین در افراد مبتلا به گزودرما پیگمنتوزوم (XP) مختل می شود. گزودرما پیگمنتوزوم (XP) بر اساس ژن خاص تحت تأثیر و شدت علائم به چندین زیرگروه طبقه بندی می شود XP-C، XP-D، XP-E و XP-F رایج ترین زیرگروه ها هستند، در حالی که XP-A و XP-B کمتر رایج هستند. XP-G و XP-V بسیار نادر هستند.
تشخیص بیماری ژنتیکی پوستی XP معمولاً بر اساس علائم بالینی مانند حساسیت شدید به نور خورشید، کک و مک و افزایش خطر ابتلا به سرطان پوست و همچنین آزمایش ژنتیکی تاییدی انجام می شود. تشخیص قبل از تولد نیز با استفاده از نمونه برداری از پرزهای کوریونی یا آمنیوسنتز در جنین امکان پذیر است.
مدیریت گزودرما پیگمنتوزوم (XP) شامل اقدامات سختگیرانه محافظت در برابر آفتاب، از جمله اجتناب از نور خورشید تا حد امکان، پوشیدن لباس های محافظ و ضد آفتاب، و محدود کردن فعالیت های خارج از منزل به صبح زود یا اواخر بعد از ظهر است. غربالگری منظم سرطان پوست و تشخیص زودهنگام نیز مهم است.
تحقیقات در مورد گزودرما پیگمنتوزوم (XP) با تمرکز بر توسعه درمان های جدید که می تواند آسیب DNA را ترمیم کند یا از وقوع آن در وهله اول جلوگیری کند، ادامه دارد. ژن درمانی و سایر درمان های تجربی با نتایج امیدوار کننده در مراکز پیشرفته در حال انجام هستند.
ویتیلیگو
ویتیلیگو یک اختلال پوستی ژنتیکی است که با از بین رفتن رنگدانه در لکه های روی پوست، مو و غشاهای مخاطی مشخص می شود. این یک اختلال پیچیده است که اعتقاد بر این است که توسط ترکیبی از عوامل ژنتیکی، محیطی و خود ایمنی ایجاد می شود. عوامل ژنتیکی در ایجاد ویتیلیگو نقش دارند و چندین ژن در این اختلال نقش دارند. شناخته شده ترین عامل خطر ژنتیکی برای ویتیلیگو، تغییر در ژن NLRP1 است که پروتئینی را که در پاسخ سیستم ایمنی به پاتوژن ها کد می کند، کد می کند. ژنهای دیگری که با افزایش خطر ابتلا به ویتیلیگو مرتبط بودهاند شامل ژنهای دخیل در تولید و تنظیم ملانین و همچنین ژنهای دخیل در عملکرد سیستم ایمنی هستند.
با این حال، در حالی که عوامل ژنتیکی ممکن است افراد را مستعد ابتلا به ویتیلیگو کند، آن ها ابتلا به این بیماری ژنتیکی پوستی را تضمین نمی کنند. عوامل محیطی مانند قرار گرفتن در معرض مواد شیمیایی خاص یا ضربه به پوست نیز ممکن است در ایجاد ویتیلیگو نقش داشته باشند. علاوه بر این، ویتیلیگو به عنوان یک اختلال خود ایمنی در نظر گرفته می شود که در آن سیستم ایمنی به ملانوسیت ها، سلول هایی که رنگدانه های پوست را تولید می کنند، حمله می کند و آنها را از بین می برد. تشخیص ویتیلیگو معمولاً بر اساس علائم بالینی مانند وجود لکههای بدون رنگ بر روی پوست، مو یا غشاهای مخاطی انجام میشود. در حالی که آزمایش ژنتیک به طور معمول برای تشخیص استفاده نمی شود، ممکن است در مواردی که تشخیص نامشخص است یا در زمینه مشاوره ژنتیک برای افراد مبتلا و خانواده های آن ها مفید باشد.
درمان ویتیلیگو با هدف بازگرداندن رنگدانه های پوست و جلوگیری از گسترش لکه های بدون رنگ است. گزینه ها شامل کورتیکواستروئیدهای موضعی، نور درمانی و مداخلات جراحی است. با این حال، در حال حاضر هیچ درمانی برای ویتیلیگو وجود ندارد و درمان ها ممکن است برای همه افراد مبتلا به این اختلال موثر نباشد.
تحقیقات مداوم در مورد ژنتیک ویتیلیگو ممکن است منجر به توسعه درمانهای هدفمند جدید شود که با مشخصات ژنتیکی خاص فرد طراحی شدهاند. برای مثال، درمانهایی که سیستم ایمنی را هدف قرار میدهند ممکن است در افرادی با عوامل خطر ژنتیکی خاص برای ویتیلیگو مؤثر باشد.
نوروفیبروماتوز (Neurofibromatosis)
نوروفیبروماتوز یک اختلال پوستی-عصبی ژنتیکی است که بر رشد و تکامل سلول های عصبی تأثیر می گذارد. این یک بیماری ژنتیکی نسبتاً شایع است که تقریباً از هر 3000 نفر در سراسر جهان 1 نفر را مبتلا می کند. دو نوع اصلی نوروفیبروماتوز وجود دارد: نوع 1 (NF1) و نوع 2 (NF2) که در اثر جهش در ژن های مختلف ایجاد می شود.
نوروفیبروماتوز نوع یک(NF1)، ناشی از جهش در ژن NF1 است که پروتئینی به نام نوروفیبرومین را کد می کند. این پروتئین به تنظیم رشد و تکامل سلول های عصبی کمک می کند. جهش در ژن NF1 منجر به تولید پروتئین نوروفیبرومین غیرعملکردی می شود که می تواند باعث رشد غیر طبیعی سلول های عصبی و ایجاد تومورهایی به نام نوروفیبروم شود. این تومورها می توانند در هر جایی از بدن ایجاد شوند، اما بیشتر روی پوست یا زیر پوست یافت می شوند. علاوه بر نوروفیبروم ها، افراد مبتلا به NF1 ممکن است به تومورهای خوش خیم دیگری مانند گلیوماهای بینایی (تومورهای عصب بینایی) و نوروفیبروم های پلکسی فرم (تومورهایی که چندین بسته عصبی را درگیر می کنند) نیز مبتلا شوند. آنها همچنین ممکن است دارای تغییرات رنگدانه پوست باشند، مانند لکه های قهوه ای، که لکه های پوستی صاف و قهوه ای روشن هستند.
نوروفیبروماتوز نوع دو(NF2)، به دلیل جهش در ژن NF2 ایجاد می شود که پروتئینی به نام مرلین را کد می کند. این پروتئین به تنظیم رشد و تقسیم سلولی به ویژه در سلول های عصبی کمک می کند. جهش در ژن NF2 می تواند منجر به ایجاد تومورهای خوش خیم به نام شوانوما شود که تومورهایی هستند که از سلول هایی ایجاد می شوند که پوشش محافظ اطراف سلول های عصبی را تشکیل می دهند. شوانوما میتواند روی اعصاب جمجمهای رخ دهد، اعصابی که از مغز منشا میگیرند و حرکت و حس را در سر و گردن کنترل میکنند. علاوه بر شوانوما، افراد مبتلا به NF2 ممکن است به مننژیوما نیز مبتلا شوند، که تومورهایی هستند که از غشاهای اطراف مغز و نخاع ایجاد میشوند. هر دو NF1 و NF2 در الگوی اتوزومال غالب به ارث می رسند، به این معنی که فردی که دارای جهش در ژن NF1 یا NF2 است، 50 درصد احتمال دارد جهش را به فرزندان خود منتقل کند. با این حال، در برخی موارد، جهش ممکن است خود به خود رخ دهد، به این معنی که از هیچ یک از والدین به ارث نرسیده است. تشخیص نوروفیبروماتوز معمولاً بر اساس علائم بالینی است، مانند وجود نوروفیبروم، لکههای کافهآو لایت یا سایر تومورهای خوشخیم است. برای تایید تشخیص و شناسایی جهش ژنتیکی خاص نیز باید آزمایش ژنتیکی را انجام داد. مشاوره ژنتیک برای افراد آسیب دیده و خانواده های آن ها بسیار مفید است، زیرا می تواند اطلاعاتی در مورد الگوی وراثت و گزینه های تنظیم خانواده ارائه دهد.
سندرم ایکاردی گوتیرز (IGS)
سندرم ایکاردی گوتیرز (IGS) یک اختلال پوستی ژنتیکی نادر است که بر مغز و سیستم ایمنی بدن هم تأثیر می گذارد. این بیماری با التهاب در مغز و سایر اندام ها و همچنین افزایش سطح اینترفرون، نوعی پروتئین که به تنظیم سیستم ایمنی کمک می کند، مشخص می شود. سندرم ایکاردی گوتیرز (IGS)معمولاً در دوران نوزادی یا اوایل کودکی تشخیص داده می شود و می تواند منجر به تاخیر در رشد و مشکلات عصبی شود.
سندرم ایکاردی گوتیرز (IGS) در اثر جهش در چندین ژن مختلف از جمله TREX1، RNASEH2A، RNASEH2B، RNASEH2C، SAMHD1، ADAR1 و IFIH1 ایجاد می شود. این ژن ها در متابولیسم DNA و RNA نقش دارند و نقش مهمی در سیستم ایمنی دارند. جهش در این ژن ها می تواند منجر به تجمع مولکول های DNA و RNA آسیب دیده شود که می تواند پاسخ ایمنی را تحریک کند و باعث التهاب در مغز و سایر اندام ها شود.
علائم سندرم ایکاردی گوتیرز (IGS) می تواند به طور گسترده ای بین افراد مبتلا متفاوت باشد. در برخی موارد، نوزادان مبتلا به سندرم ایکاردی گوتیرز (IGS) ممکن است دچار تشنج، بزرگ شدن سر یا عدم رشد طبیعی مغز شوند. علائم دیگر می تواند شامل تحریک پذیری، تغذیه ضعیف و تون عضلانی غیر طبیعی باشد. برخی از افراد مبتلا به این بیماری ژنتیکی پوستی ممکن است در مراحل بعدی زندگی خود دچار یک اختلال خود ایمنی مانند لوپوس یا پسوریازیس شوند. تشخیص سندرم ایکاردی گوتیرز (IGS) معمولاً شامل ترکیبی از ارزیابی بالینی، آزمایش ژنتیکی و آزمایشهای آزمایشگاهی برای اندازهگیری سطوح اینترفرون و سایر پروتئینهای سیستم ایمنی است. درمان بیماری پوستی ژنتیکی سندرم ایکاردی گوتیرز (IGS) بر مدیریت علائم و پیشگیری از عوارض متمرکز است. این ممکن است شامل داروهای ضد صرع برای تشنج، فیزیوتراپی برای بهبود عملکرد عضلات و داروهای سرکوب کننده سیستم ایمنی برای کاهش التهاب باشد.
سندرم ایکاردی گوتیرز (IGS) یک اختلال پوستی ارثی اتوزومال مغلوب است، به این معنی که فرد باید دو نسخه از یک ژن جهش یافته (یکی از هر والدین) را به ارث ببرد تا بتواند این بیماری را ایجاد کند. افراد دارای یک نسخه از ژن جهش یافته ناقل این اختلال هستند و معمولاً هیچ علامتی نشان نمی دهند.
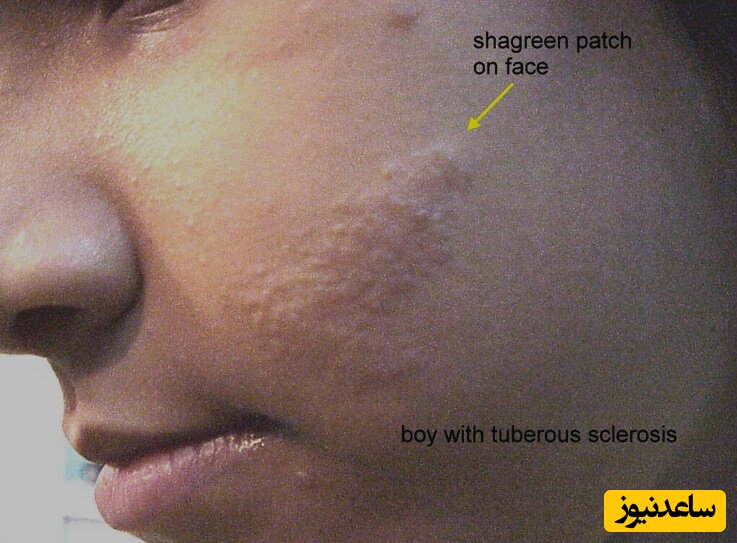
توبروس اسکلروزیس (Tuberous sclerosis complex)
بیماری توبروس اسکلروزیس (TSC) یک اختلال ژنتیکی است که میتواند بر سیستمهای مختلف بدن از جمله پوست تأثیر بگذارد. تظاهرات پوستی توبروس اسکلروزیس می تواند یکی از علائم اولیه این بیماری باشد و می تواند به تشخیص بیماری کمک کند. این نگرانی های پوستی می توانند از نظر ظاهری و شدت بسیار متفاوت باشند و به طور قابل توجهی بر کیفیت زندگی افراد تأثیر بگذارند. آنژیوفیبروم صورت که به نام آدنوم سباسئوم نیز شناخته می شود، یکی از شایع ترین تظاهرات پوستی توبروس اسکلروزیس است. آنژیوفیبروم برجستگیهای کوچک، قرمز یا صورتی هستند که روی صورت، معمولاً روی گونهها، بینی و پیشانی ظاهر میشوند. آن ها می توانند در اوایل دوران نوزادی ظاهر شوند و در طول نوجوانی و اوایل بزرگسالی تمایل به افزایش تعداد و اندازه دارند. آنژیوفیبروم صورت می تواند از نظر زیبایی برای بیماران نگران کننده باشد و با لیزر درمانی یا برداشتن جراحی قابل درمان است.
یکی دیگر از نگرانی های پوستی مرتبط با آنژیوفیبروم ایجاد لکه های شاگرین است. اینها نواحی ضخیم و برجسته از پوست هستند که بافت خشن و سنگریزه ای دارند. لکه های شاگرین معمولاً در قسمت تحتانی کمر یا باسن ظاهر می شوند و تقریباً در یک سوم افراد مبتلا به TSC وجود دارند. این لکه ها معمولاً بدون علامت هستند و نیازی به درمان ندارند.
ماکول های هیپوملانوز یکی دیگر از تظاهرات پوستی شایع TSC است. این لکههای کوچک، صاف، سفید یا روشن هستند که میتوانند در هر جایی از بدن ظاهر شوند. آنها معمولاً در بدو تولد وجود دارند یا در اوایل کودکی ظاهر می شوند و در افرادی که پوست تیره تر دارند بیشتر قابل توجه هستند. ماکول های هیپوملانوز را می توان به عنوان یک نشانگر تشخیصی برای TSC استفاده کرد.
سایر نگرانی های پوستی مرتبط با TSC عبارتند از فیبروم ungual، که توده های گوشتی در اطراف ناخن ها هستند، و پلاک های سفالیک، که پلاک های بزرگ و ضخیم روی پوست سر ظاهر می شوند.
تظاهرات ژنتیکی پوستی توبروس اسکلروزیس معمولاً خوش خیم است، اما می تواند تأثیرات زیبایی و روانی قابل توجهی بر افراد مبتلا داشته باشد. علاوه بر درمانهای زیبایی برای آنژیوفیبرومهای صورت، درمانهای دیگر برای نگرانیهای پوستی مرتبط با توبروس اسکلروزیس ممکن است شامل داروهای موضعی یا خوراکی، لیزر درمانی یا برداشتن جراحی باشد. برای افراد مبتلا به توبروس اسکلروزیس مهم است که مراقبت های پوستی مداوم را دریافت کنند تا نگرانی های پوستی جدید یا در حال تغییر را بررسی کنند.
پیری زودرس (Premature aging)
پیری زودرس یک بیماری ژنتیکی است که باعث می شود افراد با سرعت بیشتری نسبت به روند طبیعی پیری پیر شوند. این عارضه می تواند بر روی سیستم های مختلف بدن از جمله پوست تاثیر بگذارد. پیری زودرس ژنتیکی پوست می تواند منجر به انواع نگرانی های پوستی شود که می تواند کیفیت زندگی افراد را تحت تاثیر قرار دهد. یکی از شایع ترین نگرانی های پوستی که با پیری زودرس ژنتیکی همراه است، چین و چروک است. افرادی که پیری زودرس ژنتیکی دارند، اغلب چین و چروک بیشتری نسبت به افراد همسن بدون این عارضه دارند. این چین و چروک ها می توانند عمیق تر و بارزتر باشند و در سنین پایین تر ایجاد شوند. چین و چروک می تواند به دلیل عوامل مختلفی از جمله قرار گرفتن در معرض نور خورشید، سیگار کشیدن و از دست دادن کلاژن و الاستین در پوست ایجاد شود. یکی دیگر از نگرانی های پوستی مرتبط با پیری زودرس نازک شدن ژنتیکی پوست است. با پیر شدن زودرس افراد، ممکن است پوست آ نها نازک تر و شکننده تر شود. این می تواند منجر به افزایش خطر پارگی و کبودی پوست و همچنین از دست دادن خاصیت ارتجاعی پوست شود. همچنین نازک شدن پوست میتواند بهبود آسیبها را دشوارتر کند و خطر عفونت را افزایش دهد.
هایپرپیگمانتاسیون یکی دیگر از نگرانی های رایج ژنتیکی پوست است که با پیری زودرس مرتبط است. این تیرگی نواحی پوست است که معمولاً به دلیل تولید بیش از حد ملانین ایجاد می شود. هایپرپیگمانتاسیون می تواند ناشی از عوامل مختلفی از جمله قرار گرفتن در معرض نور خورشید، تغییرات هورمونی و ژنتیک باشد. افراد مبتلا به پیری زودرس ممکن است به دلیل تسریع روند پیری بیشتر در معرض هیپرپیگمانتاسیون باشند.
خشکی پوست یکی دیگر از نگرانی های پوستی است که با پیری زودرس ژنتیکی مرتبط است. با پیری زودرس پوست، ممکن است چربی کمتری تولید کند و خشک و پوسته پوسته شود. این باعث می شود پوست احساس سفت و ناراحتی کند و خطر خارش و تحریک پوست را افزایش دهد.
گزینه های درمانی برای نگرانی های پوستی مرتبط با پیری زودرس ممکن است شامل کرم ها و لوسیون های موضعی، لیزر درمانی و روش های زیبایی مانند لایه برداری شیمیایی و پرکننده های پوستی باشد. همچنین در مرکز ژنتیکی ساواژنوم روش های نوین ژنتیکی، سلول درمانی و اگزوزوم درمانی، برای جوان سازی پوست متقضیان انجام می گیرد.
آلبینیسم (Albinism)
آلبینیسم یک اختلال ژنتیکی پوستی چشمی است که با کاهش یا عدم تولید ملانین، رنگدانه ای که مسئول رنگ دادن به پوست، مو و چشم است، مشخص می شود. به دلیل کمبود ملانین، افراد مبتلا به آلبینیسم ممکن است طیف وسیعی از نگرانی های پوستی را تجربه کنند، از جمله افزایش حساسیت به آفتاب سوختگی، سرطان پوست و هایپرپیگمانتاسیون. یکی از مهم ترین نگرانی های پوستی مرتبط با آلبینیسم، افزایش حساسیت به آفتاب سوختگی است. ملانین نقش مهمی در محافظت از پوست در برابر اثرات مضر اشعه ماوراء بنفش خورشید دارد. بدون ملانین کافی، افراد مبتلا به آلبینیسم بسیار بیشتر مستعد آفتاب سوختگی هستند که می تواند منجر به آسیب پوست و افزایش خطر ابتلا به سرطان پوست شود.
علاوه بر آفتاب سوختگی، افراد مبتلا به آلبینیسم، بیماری پوستی ژنتیکی، نیز ممکن است مستعد ابتلا به سرطان پوست باشند. ملانوما نوعی سرطان پوست است که به دلیل کمبود ملانین در افراد مبتلا به آلبینیسم می تواند خطرناک باشد. معاینات پوستی منظم برای افراد مبتلا به آلبینیسم توصیه می شود تا هرگونه تغییر در پوست خود را تحت نظر داشته باشند و علائم سرطان پوست را زود تشخیص دهند. یکی دیگر از نگرانی های پوستی مرتبط با آلبینیسم، هیپرپیگمانتاسیون است. در برخی از افراد مبتلا به آلبینیسم، پوست ممکن است در مناطقی که تولید ملانین کمی بیشتر است تیرهتر شود. این هایپرپیگمانتاسیون می تواند در افرادی با رنگ پوست روشن تر قابل توجه تر باشد و ممکن است باعث ایجاد رنگ ناهموار پوست شود.
آلبینیسم به دلیل جهش در چندین ژن درگیر در تولید ملانین ایجاد می شود. آلبینیسم چشمی، شایع ترین نوع آلبینیسم، به دلیل جهش در یکی از چندین ژن درگیر در تولید ملانین، از جمله ژن های TYR، OCA2، TYRP1 و SLC45A2 ایجاد می شود. آلبینیسم چشمی مرتبط با X، که عمدتاً مردان را مبتلا می کند، به دلیل جهش در ژن GPR143 ایجاد می شود. تنها راه تایید تشخیص آلبینیسم، مشاوره ژنتیک و انجام تست ژنتیکی تجویز شده است.
کراتوز پیلاریس یا پوست مرغی
این بیماری یک اختلال نسبتاً شایع در کودکان و نوجوانان ناشی از ضخیم شدن لایه شاخی پوست در منافذ فولیکول های مو میباشد. منفد فولیکولهای مو با ترشحات برجسته سفت (دانه های کروی) پر میشود. ضایعات جلدی (دانه ها) در پشت و سطح خارجی اندامها و باسن بیشتر است. ضایعات صورت ممکن است با آکنه اشتباه شوند. بیماری بدون ضرر است و درمان ضروری نیست. البته بیماران ممکن است با مصرف کرمهای مرطوب کننده و کراتولیتیک وضعیت بهتری داشته باشند. ترکیبات حاوی اوره، اسید لاکتیک، اسید گلیکولیک، اسید سالیسیلیک، ترتینوئین و ویتامین د مفید هستند.
تشخیص ژنتیکی بیماریهای پوستی ژنتیکی
تشخیص ژنتیکی یک ابزار ضروری در تشخیص و مدیریت بیماری های پوستی ژنتیکی است. چندین روش آزمایش ژنتیکی برای شناسایی جهش های ژنتیکی مرتبط با اختلالات پوستی مختلف، از جمله توالی یابی کل اگزوم (WES)، توالی یابی ژن هدفمند، و هیبریداسیون مقایسه ای ژنومی آرایه ای (aCGH) در دسترس است. علاوه بر این روشهای آزمایش ژنتیک، ابزارهای تشخیصی دیگری مانند ایمونوهیستوشیمی و میکروسکوپ الکترونی ممکن است برای کمک به تشخیص بیماریهای پوستی ژنتیکی مورد استفاده قرار گیرند. ایمونوهیستوشیمی می تواند پروتئین ها یا آنزیم های خاص درگیر در بیماری های پوستی را تشخیص دهد، در حالی که میکروسکوپ الکترونی می تواند تجزیه و تحلیل دقیقی از فراساختار پوست ارائه دهد.












![از بین بردن سیاهی دور چشم با لیزر چگونه است؟ [عوارض] از بین بردن سیاهی دور چشم با لیزر چگونه است؟ [عوارض]](https://cdn.bia2safa.net/thumb/401/4012948.jpg)